В двух предыдущих статьях мы разбирали инструментальные методы оценки состояния сосудов при атеросклерозе и риска возникновения инфаркта миокарда. Сейчас разберем, какие лабораторные анализы позволяют выявить повышенный риск сердечно-сосудистой катастрофы (инфаркта и инсульта) и внезапной сердечной смерти.
Существует много теорий развития атеросклероза (липидная, вирусная, аутоиммунная и др.). Большинство из них имеет определенные научные подтверждения и право на жизнь. Для простых людей это означает, что не придумано одного универсального лабораторного анализа, который бы точно показывал степень выраженности или отсутствие атеросклероза у всех обследуемых. Несколько разных анализов всегда предпочтительнее.
- Общий холестерин, холестерин ЛПНП, холестерин ЛПВП, индекс атерогенности
- Омега-3-индекс
- (пока недоступен) Липопротеин-ассоциированная фосфолипаза А2 (Лп-ФЛА2)
- Высокочувствительный С-реактивный белок (вчЦРБ)
- Уровень гомоцистеина
- Уровень глюкозы в крови
- Функция почек: измерение скорости клубочковой фильтрации
Общий холестерин, холестерин ЛПНП, холестерин ЛПВП, индекс атерогенности
Из всех показателей жирового (липидного) обмена сильнее всего на риск инфаркта миокарда в будущем влияет холестерин и его разновидности. Измерять только общий холестерин недостаточно! У вас может быть хороший показатель общего холестерина, но плохое соотношение «вредного» и «полезного» холестерина (в норме оно должно быть ниже 3).
Вот целевые (рекомендуемые) уровни холестерина в биохимическом анализе крови:
- общий холестерин должен быть ниже 4.5 ммоль/л (у здоровых людей допускается до 5 ммоль/л),
- холестерин ЛПНП («вредный») должен быть ниже 3 ммоль/л,
- холестерин ЛПВП («полезный») должен быть выше 1 ммоль/л,
- индекс атерогенности (отношение «вредного» холестерина к «полезному») должен быть меньше 3.
Холестерин относится к жирам. Жир легче воды (плотность жира около 900 кг/м3, а у воды 1000 кг/м3), поэтому растопленный жир всегда плавает сверху. Но сами по себе жиры нерастворимы в воде, поэтому в крови они перемещаются только в соединении с белками и другими молекулами. Плотность белков немного выше, чем плотность воды, и равна 1028-1040 кг/м3.
ЛПНП (липопротеины низкой плотности, «плохой» холестерин) переносят холестерин от печени К ТКАНЯМ и КЛЕТКАМ всего организма. Холестерин попадает в ткани и там остается и накапливается (например, откладывается в артериях в атеросклеротических бляшках). Поэтому высокий уровень ЛПНП способствует атеросклерозу. В ЛПНП относительно много холестерина и мало белков, поэтому у ЛПНП низкая плотность.
ЛПВП (липопротеины высокой плотности, «хороший» холестерин) транспортируют избыток холестерина в обратном направлении — от тканей К ПЕЧЕНИ. Они собирают и уносят лишний, ненужный холестерин ОТ ТКАНЕЙ организма обратно в печень и потому препятствуют атеросклерозу. В ЛПВП относительно много белков и мало холестерина, поэтому у них высокая плотность. Высокий уровень ЛПВП защищает от прогрессирования атеросклероза.
Показатели обмена холестерина автоматически улучшаются при похудении. Считается, что избавление от каждого лишнего килограмма снижает уровень общего и «вредного» холестерина на 1%. Одной диеты для нормализации липидного обмена обычно недостаточно, поскольку 80% холестерина синтезируется в самом организме и лишь 20% поступает с пищей.
Окисленные липопротеины низкой плотности (ОкЛПНП)
В последние годы появился новый анализ: окисленные липопротеины низкой плотности (ОкЛПНП). На английском: Oxidized low-density lipoprotein (Ox-LDL).
Это часть ЛПНП, которая подверглась перекисному окислению липидов. В отличие от обычных ЛПНП, ОкЛПНП в десятки раз быстрее привлекают иммунные клетки в атеросклеротическую бляшку, увеличивают воспаление в ней и риск разрыва. Повышенный уровень ОкЛПНП точнее отражает скорость прогрессирования атеросклероза и риск инфарктов/остановки сердца.
Нормальный уровень ОкЛПНП: 26 — 117 МЕ/л.
Цена анализа на окисленные ЛПНП в Москве на январь 2023 года: 3—3,5 тыс. рублей.
Омега-3-индекс
Омега-3-индекс — процентное содержание 2 важнейших полиненасыщенных омега-3 жирных кислот (ДГК и ЭПК) от общего содержания жирных кислот в клеточной мембране эритроцитов. Чем выше омега-3-индекс, тем лучше.
Достаточное потребление омега-3 жирных кислот тормозит развитие атеросклероза и воспаления, снижает артериальное давление и уменьшает риск аритмий за счет стабилизации клеточных мембран. Больше всего омега-3 жирных кислот содержится в жирной морской рыбе, выловленной в открытом море (по сравнению со специально выращенной на морских фермах). Обычное питание содержит недостаточное количество омега-3.
Результаты измерения омега-3-индекса:
- меньше 4% — высокий риск болезней сердечно-сосудистой системы,
- больше 8% — низкий риск.
Анализ является недешевым (цена в Москве в январе 2023 года составляет 4500-5200 рублей).
Про омега-3 жирные кислоты ранее я написал подробную статью. Достаточное потребление EPA и DHA (двух главных жирных кислот рыбьего жира) может снизить риск внезапной сердечной смерти на 30-40%. Поэтому если у вас бывают перебои в работе сердца и приступы аритмии, обязательно дополнительно принимайте морские омега-3 жирные кислоты в дозе 1 г в сутки (или хотя бы попробуйте в течение 1 месяца). Они хорошо сочетаются с антиаритмическими препаратами и не дают побочных эффектов.
(пока недоступен) Липопротеин-ассоциированная фосфолипаза А2 (Лп-ФЛА2)
На данный момент данный анализ сделать проблематично, но исследование представляется весьма перспективным.
Уровень липопротеин-ассоциированной фосфолипазы А2 отражает степень нестабильности атеросклеротической бляшки в сосуде и выраженность внутрисосудистого воспаления. Чем выше уровень Лп-ФЛА2, тем выше риск того, что бляшка разорвется и вызовет закупорку сосуда тромбом, что уменьшит или полностью прекратит кровоток в нем с развитием инфаркта этой части органа. Другими словами, высокая концентрация Лп-ФЛА2 указывает нам на высокий риск сердечно-сосудистых заболеваний и осложнений.
РОЛЬ липопротеин-ассоциированной фосфолипазы А2:
- этот фермент образуется макрофагами и пенистыми клетками в запущенных, неустойчивых атеросклеротических бляшках. Затем фермент попадает в кровь и там вступает в «дружеские отношения» с «вредным» холестерином (ЛПНП), где расщепляет фосфолипиды, особенно подвергшиеся перекисному окислению. Продукты расщепления фосфолипидов усиливают воспаление в бляшке и повышают ее склонность к разрыву.
Установлено, что когда кровь проходит возле атеросклеротических бляшек, которые находятся в далеко зашедших стадиях, то она каждый раз захватывает небольшие количества липопротеин-ассоциированной фосфолипазы А2. Если в сосуде таких бляшек нет, то содержание Лп-ФЛА2 в крови даже уменьшается.
В настоящее время возможности медицины позволяют выявлять наличие атеросклеротических бляшек, однако не позволяют однозначно понять, на какой именно они стадии. Методы поиска «опасных» бляшек существуют (например, внутрисосудистое УЗИ), они очень сложные и дорогие. Определение уровня Лп-ФЛА2 представляет более простую и дешевую альтернативу, ведь до 75% внезапной сердечной смерти вызвано разрывом бляшки в артерии сердца и последующим тромбозом сосуда, прекращением кровотока и отмиранием части миокарда.
Повышенный уровень Лп-ФЛА2 в конкретной артерии ниже уровня расположения бляшки указывает на ее нестабильность и опасность разрыва. Если уровень Лп-ФЛА2 повышен в общем кровотоке, то таких бляшек в организме достаточно много. Исследования показали, что у здоровых людей в возрасте 45-64 лет повышенные уровни Лп-ФЛА2 были связаны с увеличением риска ИБС и инсульта в 2 раза.
Кстати, в 2014 году закончилась неудачей попытка создать новый лекарственный препарат Darapladib для подавления фермента Лп-ФЛА2. Darapladib не показал эффективность в клинических испытаниях на пациентах, страдающих атеросклерозом и ИБС.
Высокочувствительный С-реактивный белок (вчЦРБ)
По-английски: hsCRP = high-sensitivity C-reactive protein.
С-РБ (СРБ) — С-реактивный белок (читается «цэ»). Это белок крови, относящийся к белкам острой фазы воспаления. До 2000-х годов для оценки выраженности воспаления обычно ориентировались на уровень СОЭ (скорости оседания эритроцитов), но это гораздо менее надежный показатель.
Как я указывал выше, уровень Лп-ФЛА2 (липопротеин-ассоциированной фосфолипазы А2) является показателем воспаления в атеросклеротической бляшке и независимым фактором риска сердечно-сосудистых заболеваний. Но ценность определения Лп-ФЛА2 увеличивается, если дополнительно проверять уровень С-реактивного белка.
С-реактивный белок был открыт в 1930 году. Первоначально лаборатории умели в лучшем случае выполнять качественное (не количественное!) определение уровня С-реактивного белка на уровне «есть или нет». В 1990-х появились точные количественные методы определения концентрации С-реактивного белка, и подобные исследования стали называть анализом на высокочувствительный С-реактивный белок (вч-СРБ), или hsCPR (high-sensitivity C-reactive protein). Цена в Москве на январь 2023 года: 600-800 рублей.
В отличие от Лп-ФЛА2, С-реактивный белок является показателем общего (любого!) воспаления в организме. Уровень С-РБ в норме составляет всего 2-3 мг/л, но может возрастать в десятки и сотни раз, например:
- при хирургических операциях, остром инфаркте миокарда — увеличивается до 40-100 мг/л (редко до 200 мг/л),
- при сепсисе, обширных ожогах — до 300 мг/л и более.
Чтобы не ошибиться с выводами, нужно определить базовый (постоянный, стабильный) уровень С-реактивного белка, который остается таким же и в следующие месяцы. Поэтому рекомендуется изменять вчЦРБ дважды с интервалом в 2 недели. Учтите, что уровень вчС-РБ определяют не раньше, чем через 2 недели после исчезновения симптомов любого острого заболевания (в том числе инфаркта) или обострения хронического заболевания.
Оценка результатов определения С-реактивного белка:
- меньше 1 мг/л — минимальный риск сердечно-сосудистых заболеваний,
- 2.0-2,9 мг/л — средний риск,
- 3-10 мг/л — высокий риск,
- больше 10 мг/л — вероятны травма, острое заболевание или обострение хронического. Надо повторно измерить через 2 недели после стабилизации состояния. Если уровень вчСРБ и дальше остается больше 10 мг/л, нужно искать причину воспаления, не связанную с атеросклерозом сосудов.
Повышенный базовый уровень hsCRP (> 3 мг/л) отмечался:
- у 20% больных стенокардией напряжения,
- у 70% пациентов с нестабильной стенокардией (предынфарктное состояние),
- у 98% пациентов с нестабильной стенокардией, у которых развился острый инфаркт миокарда.
Отказ от курения, регулярная физическая нагрузка, лечение ожирения уменьшают базовый уровень вчСРБ и снижают коронарный риск. Прием аспирина для профилактики тромбозов оказывается эффективным только у лиц с исходно повышенным базовым уровнем hsСРБ. Прием статинов (аторвастатин и др.) достоверно снижает уровень вчСРБ даже у людей с нормальным уровнем холестерина (статины оказывают противовоспалительный эффект).
Уровень гомоцистеина
Гомоцистеин — это одна из аминокислот, которая не участвует в построении белков. Гомоцистеин не поступает с пищей, он образуется в организме из незаменимой аминокислоты метионина. 3 разных фермента превращают гомоцистеин в цистеин, глютатион и обратно в метионин. Если активность соответствующих ферментов по разным причинам снижена, уровень гомоцистеина увеличивается (гомоцистеинемия — накопление гомоцистеина в крови).
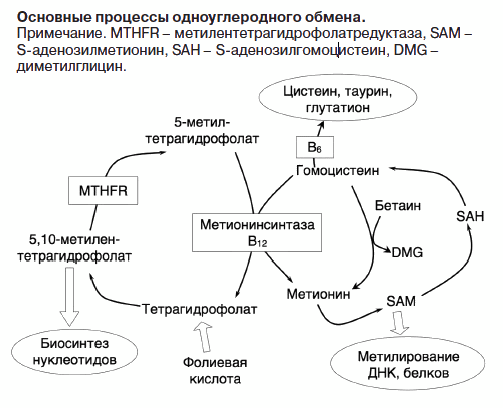
Избыток гомоцистеина усиливает агрегацию (склеивание) тромбоцитов (риск тромбирования сосудов) и перекисное окисление липидов, вызывает воспаление и повреждает стенки сосудов, на которые потом оседает холестерин и кальций с образованием атеросклеротических бляшек. Подъем уровня гомоцистеина крови на 5 мкмоль/л усиливает риск атеросклероза сосудов на 60% у мужчин и на 80% у женщин. Кроме этого, усиливается риск возникновения болезни Альцгеймера, старческого слабоумия и сосудистых осложнений (нефропатия, ретинопатия, заболевания периферических сосудов).

У детей уровень гомоцистеина в крови одинаков — около 5 мкмоль/л. С возрастом уровень гомоцистеина постепенно растет до 10-11 мкмоль/л. У мужчин до 50 лет уровень гомоцистеина выше, чем у женщин того же возраста.
Причины повышения уровня гомоцистеина:
- дефицит витаминов B6, B12 и фолиевой кислоты (разным ферментам для проявления активности требуются разные витамины);
- 6 и более чашек кофе в день увеличивает уровень гомоцистеина на 2-3 мкмоль/л по сравнению с не пьющими кофе,
- сидячий образ жизни (умеренные физические нагрузки уменьшают уровень гомоцистеина),
- курение,
- прием больших количеств алкоголя,
- почечная недостаточность,
- гипотиреоз (сниженная функция щитовидной железы),
- злокачественные опухоли (например, рак легких, яичников, поджелудочной железы, острый лимфобластный лейкоз),
- прием лекарств, в первую очередь противоопухолевых и противосудорожных (метотрексат, циклоспорин, пеницилламин, карбамазепин, фенитоин и др.).
При выявлении высокого уровня гомоцистеина рекомендуется также проверить концентрацию:
- креатинина или цистатина С — для исключения почечной недостаточности,
- ТТГ (тиреотропного гормона) — для исключения сниженной функции щитовидной железы,
- витаминов B9 (фолиевая кислота) и В12 (цианокобаламин) — для исключения недостатка витаминов как причины гомоцистеинемии.
Более подробно про гомоцистеин можно прочитать у доктора Беловешкина по ссылке на www.beloveshkin.com.
Уровень глюкозы в крови
По оценкам ВОЗ, к 2030 году в мире будет насчитываться 500 млн больных сахарным диабетом (СД) 2 типа. Сахарный диабет тесно связан с ожирением, артериальной гипертензией и нарушением липидного обмена (повышенным холестерином). Эта связь настолько четкая, что был придуман объединяющий термин «метаболический синдром».
Наличие СД увеличивает риск болезней сердца и сосудов в 2-3 раза. Соответственно, во столько же раз увеличивается и риск внезапной сердечной смерти.
Для профилактики сахарного диабета 2 типа нужны:
- нормальная масса тела (избегать лишних килограммов),
- высокая физическая активность,
- здоровое питание без избытка сахаров (овощи, фрукты, рыба и др.).
Нормальный уровень сахара (глюкозы) в капиллярной крови натощак — от 3.3 до 5.5 ммоль/л. Однако этот уровень в течение дня очень непостоянен и быстро меняется в зависимости от питания, физической активности, стресса, гормонального фона, приема лекарств и др.
Гликированный (гликозилированный) гемоглобин (HbA1c) показывает средний уровень сахара крови за последние 3 месяца. Чем больше в крови глюкозы, тем больше ее успевает присоединиться к гемоглобину, который становится гликированным. В норме HbA1c равен от 4 до 5,9%. Увеличение HbA1c на 1% в среднем дает увеличение риска развития инфаркта миокарда на 15%.
Сахар в моче появляется, когда его уровень в крови превышает 10 ммоль/л. Поскольку СД 2 типа развивается медленно и постепенно, наличие сахара в моче свидетельствует о запоздалой диагностике или неудовлетворительном лечении диабета.
Функция почек: измерение скорости клубочковой фильтрации
Ряд исследований (NHANES III, Okinawa Studу и др.) показали, что у людей с болезнями почек намного чаще, чем в общей популяции, встречаются высокое артериальное давление, повышенный уровень сахара, холестерина и маркеров воспаления.
Работа почек оценивается по СКФ — скорости клубочковой фильтрации (сколько первичной мочи образуется почками в течение 1 минуты). В норме СКФ равна примерно 80-120 мл/мин и уменьшается с возрастом. Все параметры приведены из расчета на среднего человека с площадью тела 1,73 квадратных метра. Свою приблизительную площадь тела можно высчитать с помощью онлайн-калькуляторов, введя рост и массу тела.
Повышение смертности начинается с уровня скорости клубочковой фильтрации ниже 75 мл/мин и увеличивается трехкратно при 15 мл/мин независимо от других факторов риска. Альбуминурия тоже повышает смертность (альбумины — разновидность белков крови, которые раньше других протеинов попадают в мочу и являются патологией в количестве более 33 мг/л). Массивная протеинурия (выделение с мочой более 3-3.5 г белка в сутки) увеличивает риск в 2,5 раза.
ХСН (хроническая сердечная недостаточность) и ХПН (хроническая почечная недостаточность) оказались довольно тесно связаны: чем хуже работали почки, тем выше был риск общей (не внезапной) смерти. Уровень СКФ оказался таким же важным фактором, как фракция выброса левого желудочка.
Многие годы СКФ считали по соотношению креатинина в крови и во вторичной моче. Креатинин является продуктом энергетического обмена мышечной и других тканей и выводится почками. В последние десятилетия все шире распространяется измерение СКФ по цистатину С.
Цистатин С — более точная альтернатива креатинину для измерения СКФ (скорости клубочковой фильтрации). Цистатин С представляет собой небольшой белок-фермент, который образуется во всех клетках организма, имеющих ядро. Цистатин С поступает в кровь с постоянной скоростью и свободно проходит через почечный фильтр, попадая в первичную мочу. Затем цистатин С всасывается обратно в почечных канальцах и разрушается их клетками, попадая в мочу в норме лишь в следовых количествах. При снижении функции почек цистатин С накапливается в крови.
Содержание в крови цистатина С (по сравнению с креатинином) гораздо меньше зависит от роста, веса, мышечной массы, пола и возраста (начиная от 1 года). Цистатин С более чувствителен к раннему нарушению функции почек при остром почечном повреждении — уровень этого маркера повышается раньше, чем концентрация креатинина.
Определение уровня цистатина С рекомендовано при обследовании детей и стариков, а также взрослых с избытком или дефицитом массы тела, когда применение креатинина для оценки СКФ имеет ограничения. Оценка СКФ по цистатину С не является достаточно точной во время беременности (хотя может использоваться у беременных как ранний маркёр преэклампсии) и может давать ошибочные результаты при нарушении функции щитовидной железы и лечении кортикостероидами.

Анализ крови на цистатин С сдается натощак. Референтные (нормальные) значения: у мужчин и женщин старше 19 лет — от 0,5 до 1,2 мг/л.
Согласно европейским рекомендациям 2016 года, при СКФ 30-59 мл/мин пациент относится минимум к группе высокого риска сердечно-сосудистой смертности (вероятность смерти 5-10% в ближайшие 10 лет). При ниже 30 мл/мин — группа очень высокого риска (риск смерти от 10% и выше за 10 лет).

Встречи с ними запоминаются на всю жизнь, проститутки Пермь, отдых для респектабельных мужчин - redperm.ru. Просто заказать для себя проститутку и провести с ней самую лучшую ночь в жизни. Изящные проститутки Пермь, желанные и восхитительные, они такие грациозные и стройные, что тебе обязательно повезёт. Это будет волшебно.
 molodnews.ru
molodnews.ru