Сегодня я расскажу про нефротический синдром, который бывает при сахарном диабете.
Если говорить упрощенно, нефротический синдром — это состояние, вызванное большой потерей белка с мочой (более 3.5 г/сутки или более 3 г/л).
- Строение нефрона
- Что такое протеинурия
- Количество белка в моче
- Виды протеинурии
- Из истории
- Патогенез (развитие патологического процесса)
- Как часто встречается нефротический синдром?
- Определение понятия «нефротический синдром»
- Клинические проявления нефротического синдрома
- Результаты анализов
- Течение заболевания
- Осложнения
- О лечении
- Прогноз
Строение нефрона
Напомню строение почек. Основная структурная единица почек — нефрон. В каждой почке находится по 1.5-2 млн нефронов. Нефрон состоит из почечного тельца и почечного канальца. Почечное тельце является начальной частью нефрона и состоит из почечного клубочка и покрывающей его капсулы Шумлянского-Боумена. В почечном клубочке происходит фильтрация крови и образование первичной мочи (около 180 л в сутки), которая напоминает по составу плазму крови. В норме в первичной моче очень мало белка, так как белковые молекулы из-за своего значительного объема почти не могут проникать через почечный фильтр. В почечных канальцах, длина которых составляет 3.5-5 см, происходит обратное всасывание (реабсорбция) многих веществ, воды, всей глюкозы и белка. В итоге из 180 л первичной мочи здоровый человек выделяет лишь 1.5-2 литра вторичной (окончательной) мочи.
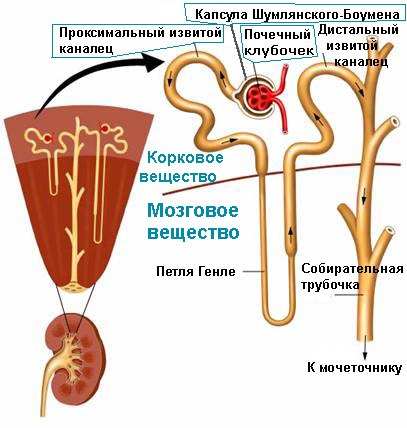
Почка состоит из коркового и мозгового вещества.
Показано строение нефрона.
Итак, в норме белка во вторичной моче практически нету. Белок появляется в моче, если выполняется хотя бы одно из условий:
- поврежден фильтр в почечных клубочках (патологически высокая проницаемость). В итоге в мочу попадает больше белка, чем положено.
- нарушена (снижена) всасывательная способность эпителия почечных канальцев. В результате белок не может реабсорбироваться и остается в моче.
Что такое протеинурия
Наличие белка в моче называется протеинурией. В норме через почечные клубочки в первичную мочу попадают лишь незначительные количества белка, которые в почечных канальцах реабсорбируются (всасываются).
Количество белка в моче
- Выделение до 30-60 мг белка с мочой в сутки — норма. В лабораторной практике к норме относят концентрацию белка в моче до 0,033 г/л.
- От 60-70 до 300 мг в сутки — микроальбуминурия. Альбуминов в крови больше всего, а размер молекул относительно небольшой, поэтому этим белкам легче проникнуть в мочу. Ранее я подробно писал о составе белков сыворотки крови. Для определения микроальбуминурии есть ряд тестовых полосок, которые дают показатели из расчета на 1 литр.
- Незначительная (минимальная) протеинурия — от 300 мг до 1 г в сутки.
- Умеренная протеинурия — от 1 г до 3-3.5 г в сутки.
- Массивная протеинурия — более 3.5 г белка в сутки. При массивной протеинурии развивается нефротический синдром.
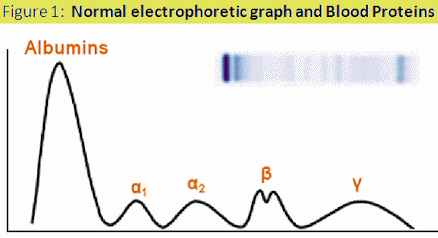
Фракции белков крови (после электрофореза).
Виды протеинурии
Протеинурия бывает физиологической и патологической.
Виды физиологической (функциональной) протеинурии (обычно она не выше 1 г/л):
- после охлаждения (погружение рук до локтя в холодную воду на 2-5 минут), грязевых ванн, обширного смазывания кожи йодом;
- алиментарная: после употребления обильной белковой пищи,
- центрогенная: после приступа судорог и сотрясения мозга,
- эмоциональная: при стрессе, например, во время сдачи экзамена,
- рабочая (маршевая, протеинурия напряжения): после физической нагрузки. Обычно не превышает 1 г/л. Исчезает через несколько часов. Нужно быть настороже, т.к. может свидетельствовать о проблемах с почками.
- ортостатическая (постуральная): у здоровых молодых людей до 22 лет астенического телосложения в вертикальном положении тела свыше 30 минут. В положении лежа протеинурия проходит, поэтому у таких людей в утренней порции мочи белок не выявляется.
- лихорадочная: белок в моче обнаруживается при повышенной температуре тела и исчезает при ее нормализации.
Патологическая протеинурия является одним из важнейших симптомов поражения почек.
Бывает почечного происхождения (ренальная) и непочечная (встречается редко и не превышает 1 г/л). Непочечная протеинурия бывает:
- преренальная («перед почками»): например, при разрушении тканей в крови накапливается много белковых продуктов, с которыми почки не справляются.
- постренальная («после почек»): выделение белкового экссудата при воспалении мочевыводящих путей.
Из истории
Более полувека назад нефротический синдром называли словом «нефроз». Если вы помните из греческой и латинской медицинской терминологии, суффикс «-оз» в названии заболевания подчеркивает невоспалительные, дегенеративные изменения. Действительно, под обычным (световым) микроскопом в почках врачи того времени находили дегенерацию, дистрофию клеток почечных канальцев. И лишь после изобретения электронного микроскопа ученые смогли выяснить, что в развитии нефротического синдрома главным является поражение почечных клубочков, а канальцы поражаются позже — вторично.
Патогенез (развитие патологического процесса)
Сейчас общепризнана иммунологическая концепция развития нефротического синдрома. Согласно ей, болезнь вызывают многочисленные иммунные комплексы, откладывающиеся на базальных мембранах капилляров почечных клубочков. Иммунными комплексами называют соединения «антиген-антитело». Осаждение циркулирующих в крови иммунных комплексов или их образование «на месте» вызывает воспаление и активацию иммунной системы, из-за чего почечный фильтр повреждается и начинает в большом количестве пропускать в первичную мочу белковые молекулы. Сперва почечный фильтр пропускает в мочу только мелкие белковые молекулы (альбумины), такая протеинурия называется селективной и свидетельствует о начальном повреждении почечного фильтра. Но со временем через клубочки в мочу попадают даже крупные белки сыворотки крови, а протеинурия становится низкоселективной и даже неселективной. Лечить неселективную протеинурию намного сложнее, так она свидетельствует о сильном повреждении почечного фильтра.
Обычно также имеется зависимость между выраженностью и селективностью протеинурии: чем больше белка в моче, тем ниже селективность (меньше 1 г/л — только альбумины).
Как часто встречается нефротический синдром?
75% (!) случаев нефротического синдрома вызваны острым и хроническим гломерулонефритом. В других случаях почки могут повреждаться вторично. Чтобы понять, какие заболевания могут стать причиной нефротического синдрома, надо осмыслить, в каких случаях образуется много антител:
- хронические инфекции: туберкулез, сифилис, малярия, инфекционный эндокардит и др.
- аутоиммунные заболевания: системная красная волчанка, склеродермия, ревматоидный артрит;
- аллергические заболевания;
- опухоли из лимфатической ткани: миеломная болезнь (образование большого количества неполноценных антител), лимфогранулематоз (поражение лимфоузлов).
Также нефротический синдром могут вызвать:
- сахарный диабет (за счет поражения капилляров почечных клубочков — это проявление диабетической микроангиопатии),
- прием некоторых лекарств (препараты ртути, золота, D-пеницилламин и др.),
- амилоидоз почек (это нарушение белкового обмена, сопровождающееся образованием и отложением в тканях специфического белково-полисахаридного комплекса — амилоида),
- нефропатия беременных и т. д.
Чаще всего нефротическим синдромом заболевают дети в возрасте 2-5 лет (в этом возрасте иммунная система ребенка активно знакомится с инфекциями) и взрослые в 20-40 лет (а это характерный возраст начала многих аутоиммунных и ревматических заболеваний).
Определение понятия «нефротический синдром»
Нефротический синдром (согласно Википедии) — состояние, характеризующееся генерализованными отеками, массивной протеинурией (выше 3,5 г/сутки и выше 50 мг • кг/сут), гипопротеинемией и гипоальбуминемией (менее 20 г/л), гиперлипидемией (холестерин выше 6,5 ммоль/л).
Определение выглядит сложновато, но ничего сложного там нет. Главная особенность нефротического синдрома — выделение большого количества белка с мочой (т.е. массивная протеинурия), не менее 3.5 г в сутки. Норма потребления белка равна 1-1.5 г/кг в сутки, т.е. человек массой 60 кг должен потреблять 60-90 г белка в сутки. При нефротическом синдроме происходит большая потеря белка с мочой (до 5-15 г в сутки), из-за чего содержание белка в крови снижается (гипопротеинемия). Основную часть белков крови составляют альбумины (в норме их 35-55 г/л), поэтому гипопротеинемия обычно сочетается с гипоальбуминемией (менее 20 г/л). При уровне альбуминов менее 30 г/л вода из кровеносных сосудов выходит в ткани, вызывая обширные (генерализованные) отеки. Я подробнее писал о белках крови и механизме похожих отеков в теме можно ли опухнуть от голода? Из-за нарушения обмена липидов у пациентов регистрируется повышенный уровень холестерина (выше 6,5 ммоль/л, иногда может достигать 20-30 ммоль/л при норме 4.2-5 ммоль/л).
Клинические проявления нефротического синдрома
Независимо от причины, нефротический синдром всегда выглядит однотипно:
- массивная протеинурия (до 80-90% белков, выделяемых с мочой, являются альбуминами),
- гипопротеинемия (в норме 60-80 г/л, снижается до 60 г/л, изредка даже до 30-40 г/л),
- диспротеинемия (нарушение правильных пропорций белков сыворотки крови), чаще всего снижается уровень альбуминов и ?-глобулинов и резко возрастает уровень ?2, ?-глобулинов, ?-липопротеидов, однако эти пропорции зависят от заболевания, вызвавшего нефротический синдром.
- гиперлипидемия и гиперхолестеринемия (в крови увеличивается содержание холестерина и триглицеридов, сыворотка крови приобретает молочно-белый, «хилёзный» цвет).
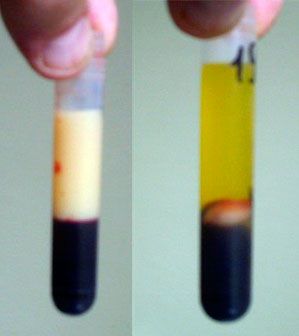
Слева — хилезная (молочно-белая) сыворотка крови.
Справа — в норме. Снизу на обоих рисунках — осевшие эритроциты.
Отеки наблюдаются почти у всех, но выражены по-разному. Больные имеют характерный вид: бледные, с одутловатым лицом и опухшими веками. Вначале отеки заметны в области век, лица, поясничной области, ног и половых органов, а затем распространяются на всю подкожную клетчатку. Кожа бледная, холодная наощупь, сухая, может шелушиться. Определить отек просто: нужно надавить пальцем на кожу и отпустить. У здорового человека никаких углублений не останется, а при отеках образуется ямка, которая исчезнет только через несколько минут. Начальная стадия отека подкожной клетчатки называется пастозность (от итал. pastoso — тестообразный), это промежуточное состояние между нормой и отеком.
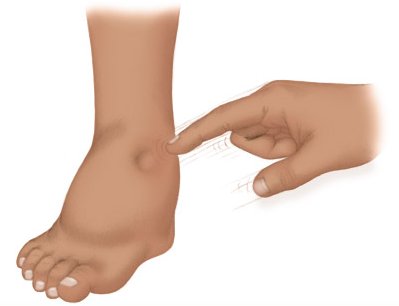
Ямка на коже после надавливания — признак отека.
При массивных отеках на коже ног могут образовываться трещины, через которые сочится отечная жидкость. Трещины являются входными воротами для инфекции. Отечная жидкость может накапливаться в полостях тела и получать собственные названия: жидкость в брюшной полости — асцит, в грудной полости — гидроторакс, в полости перикарда — гидроперикард. Обширный отек подкожной клетчатки называется анасарка.
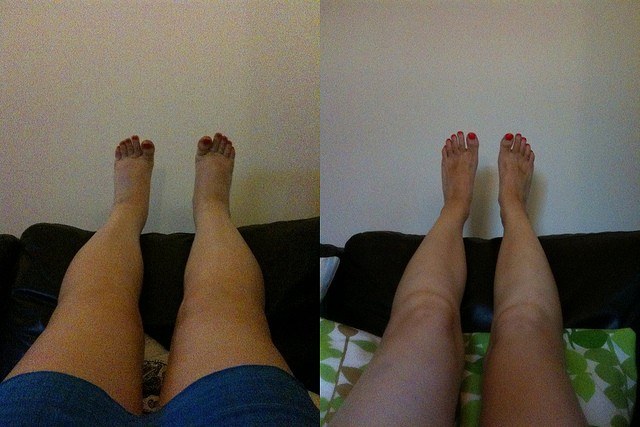
Слева — ноги пациентки с нефротическим синдромом.
Справа — она же после лечения.
При нефротическом синдроме снижен обмен веществ, что связано с уменьшением функции щитовидной железы. Температура также может быть снижена.
Больные малоподвижны и бледны. Частота сердечных сокращений и АД в пределах нормы или снижены. Поскольку в почках вырабатывается эритропоэтин, стимулирующий образование эритроцитов, может развиться анемия с тахикардией. В нижних отделах легких могут выявляться признаки застоя: ослабление дыхания и влажные мелкопузырчатые хрипы. Застойные явления в легких могут привести к застойной пневмонии.
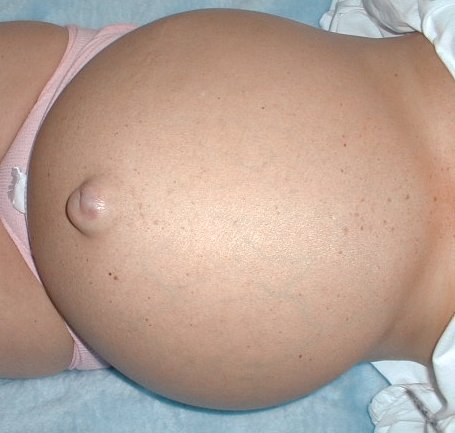
Асцит — жидкость в брюшной полости.
Язык часто обложен, живот увеличен (асцит). У некоторых больных нефротическим синдромом бывает так называемая нефротическая диарея с потерей большого количества белка, что связано с повышенной проницаемостью слизистой кишечника.
Результаты анализов
МОЧА: суточный диурез снижен, обычно мочи меньше 1 л в сутки, нередко всего 400-600 мл. Относительная плотность мочи в норме (чаще 1010-1020) или повышена, так в ней много белка и других осмотически активных веществ. 3.3 г/л белка в моче повышают ее относительную плотность на 0.001.
В моче определяются гиалиновые цилиндры, которые представляют собой сгустки белка. В почечных канальцах они сворачиваются и приобретают цилиндрическую форму, т. е. форму просвета канальца. Чем больше белка в моче, тем больше гиалиновых цилиндров в общем анализе мочи. Однако в щелочной моче гиалиновые цилиндры отсутствуют, они образуются лишь в кислой среде. Гематурия (эритроциты в моче) для нефротического синдрома не характерна.
Нужно знать, что в будущем при ухудшении функции почек неизбежно развивается ХПН — хроническая почечная недостаточность. При ХПН количество мочи увеличивается, ее плотность снижается, что может быть ошибочно воспринято как «улучшение». Однако хорошего здесь мало: почки перестают работать и уже не могут даже концентрировать мочу.
КРОВЬ. Наиболее постоянный признак — увеличение СОЭ (скорость оседания эритроцитов), достигающая 60-85 мм/ч при норме 1-10 у мужчин и 2-15 мм/ч у женщин. Из других изменений чаще всего встречается гиперкоагуляция (повышенная свертываемость) крови.
Течение заболевания
- У 50% больных бывает персистирующий вариант: течение болезни вялое и медленное, но в тоже время упорно прогрессирующее. Лечение малоэффективно, и через 8-10 лет развивается ХПН.
- У 20% пациентов нефротический синдром протекает волнообразно, с чередований периодов обострений и ремиссий. Без лечения ремиссии встречаются редко.
- У части больных наблюдается быстро прогрессирующий вариант течения нефротического синдрома, при котором ХПН развивается всего за 1-3 года.
Осложнения
Осложнения при нефротическом синдроме вызваны как особенностями заболевания, так и лекарственными препаратами (например, при аутоиммунных и ревматических заболеваниях используются препараты, подавляющие иммунную систему, что повышает риск инфекций). К осложнениям нефротического синдрома относят:
- инфекции (пневмонии, фурункулез и т.д.)
- тромбозы и тромбоэмболии (помните про повышенную свертываемость крови у таких больных?)
- пневмококковый перитонит (воспаление брюшной полости, вызыванное пневмококком). Встречается редко, но раньше без антибиотиков такие больные умирали.
- нефротический криз также встречается крайне редко. В животе внезапно возникают боли без четкой локализации, повышается температура, а на коже появляются покраснения, похожие на рожистое воспаление. Резко падает артериальное давление. Все вместе напоминает картину анафилактического (аллергического) шока. Ученые полагают, что в крови и отечной жидкости накапливаются высокоактивные вещества, расширяющие сосуды и увеличивающие их проницаемость для сыворотки крови.
О лечении
Всех больных госпитализируют для установления точного диагноза и причины нефротического синдрома. Всем назначается постельный режим, диета с ограничением соли и жидкости (соль способствует отекам). Питание при нефротическом синдроме должно соответствовать диете 7в (по Певзнеру). В зависимости от причины нефротического синдрома могут назначаться иммунодепрессанты: глюкокортикостероиды и цитостатики. Иногда используются экстракорпоральные (extra — сверх, corpus и corporis — тело) методы очистки крови — плазмаферез и гемосорбция.
Прогноз
Полное и стойкое выздоровление наблюдается редко, чаще у детей при некоторых формах нефротического синдрома. Обычно же со временем функция почек нарушается, в крови нарастает содержание азотистых (белковых) продуктов обмена, возникает артериальная гипертензия, развивается полная картина хронической почечной недостаточности (ХПН).
При подготовке статьи использован материал «Практического руководства по нефрологии» под ред. профессора А. С. Чижа, Мн., 2001.
Читайте также: микроальбуминурия и белок в моче как маркер риска поражения почек.

Встретят в уютной обстановке, проверенные феи проститутки Тулы, с нежностью и лаской. Если вы еще ни разу не пользовались услугами проституток и боитесь это делать, то очень зря. Красивые проверенные феи проститутки Тулы, желанные и восхитительные, они такие игривые и раскрепощённые, что невозможно отказаться от удовольствия. Выбери девушку сейчас.
 molodnews.ru
molodnews.ru
Отличный материал! Было бы ещё лучше, если бы в такой же подробности, как и теоретическая часть, было описано лечение…
Подробного лечения не будет по 2 причинам:
1) лечение очень сильно зависит от причины поражения почек, а причины могут быть разные. Я не ставил себе целью подробно расписывать лечение протеинурии или нефротического синдрома.
2) лечить такие серьезные заболевания нужно только у специалистов. Это не простуда. Сам процесс лечения требует регулярного лабораторного контроля.
Тем не менее, у медработников или студентов всегда остается возможность найти нужную информацию по лечению в интернете.
Спасибо за статью! Здорово, что вы находите время на то чтобы заниматься чем-то подобным. Материал на американский лад — все просто и понятно, иногда для меня, как студентки, даже чересчур, вместе с тем, есть интересные факты, примеры и объяснения автора.
Скажите пожалуйста, почему возникает физиологическая протеинурия после охлаждения (погружение рук до локтя в холодную воду на 2-5 минут), грязевых ванн, обширного смазывания кожи йодом? Сам механизм не совсем понятен.
Могу предположить, что физиологическая протеинурия при охлаждении обусловлена «стрессовой секрецией катехоламинов с преходящим нарушением гломерулярного кровотока«, а после грязевых ванн и йода — возможным гемолизом с гемоглобинурией из-за всасывания этих веществ через кожу.
Как на самом деле — сложно сказать, нужно следить за современными иностранными публикациями на эту тему.
Здравствуйте, сдавал мочу, выявили повышенное содержание в моче белка: написано на бланке анализа 0,463
С почками никогда проблем не было, не курю и не пью. Активно занимаюсь спортом в течении недели, накануне сдачи мочи бегал 18 км и лазил на скалодроме. Возможны ли такие показатели из-за моей спортивной активности?
После физических нагрузок белок в моче может определяться, но пороговое значение между нормой и патологией равно 0.033 г/л. Таким образом, у вас превышение в 14 раз.
Вам нужно обязательно пересдать анализ мочи на белок, не подвергаясь накануне физическим перегрузкам и следуя правилам забора мочи. Если снова будет обнаружена протеинурия, пусть и в меньших значениях, вам нужно будет обследоваться и выяснять ее причину.
Подскажите, пожалуйста, может ли в моче у ребенка появиться белок из-за того, что повысилась температура по причине прорезывания зубов?
Здравствуйте, суточная протеинурия 0.690, назначили преднизолон 20 мг/сутки. Может стоит пока остаться без преднизолона, ведь еще даже 1 г нет? 8 месяцев назад протеинурия была почти такая же.
Маргарита, при высокой температуре протеинурия возможна, но она будет небольшая, кратковременная и должна обязательно исчезнуть при нормализации температуры.
Жанна, преднизолон, как и вся группа гормонов глюкокортикоидов, назначается, если причина протеинурии — аутоиммунное воспаление. Какое заболевание у вас — я не знаю. Но в любом случае, ВСЕ изменения в лечении должны обсуждаться с лечащим врачом. Консультироваться по интернету можно, но ответственность за результаты лечения здесь никто не несет. Плюс везде бывают свои нюансы.
Здравствуйте. Если не трудно, опишите лечение нефротического синдрома обусловленного сахарным диабетом.
Ответ автора сайта: