В этой статье постараемся собрать воедино известные факторы риска внезапной сердечной смерти на основе научных данных.
Есть 3 группы факторов риска внезапной сердечной смерти (ВСС):
- на уровне организма (на уровне одной или нескольких систем организма, например, сахарный диабет),
- на уровне одного органа и его сосудов (болезни сердца и коронарных артерий, например, инфаркт миокарда),
- на уровне клеток и тканей (отклонения в параметрах работы клеток сердца, например, генетический дефект работы ионных каналов).
Все факторы риска взаимосвязаны. Если человек длительно вел нездоровый образ жизни и/или у него есть заболевание сердца, то будут и патологические отклонения, заметные как минимум на микроуровне (в микроскоп). Лишь в случае первичных электрических болезней сердца (первичных каналопатий) генетические нарушения функций ионных каналов клеток сердца могут сильно повышать риск внезапной сердечной смерти БЕЗ каких-либо сопутствующих факторов риска на уровне организма и органа (в этих случаях на ЭКГ и УЗИ сердце выглядит абсолютно нормально, и нужны более сложные методы обследования: электрофизиологическое исследование сердца, генетические методы и др.).
По степени важности факторы риска ВСС делятся на основные (важнейшие) и второстепенные (менее важные).
Основные (важнейшие) факторы риска внезапной сердечной смерти
Основные факторы риска представляют наибольшую опасность и повышают вероятность внезапной сердечной смерти до 20-50% в течение ближайших 12 месяцев:
- внезапная остановка сердца (ВСС) у пациента в прошлом,
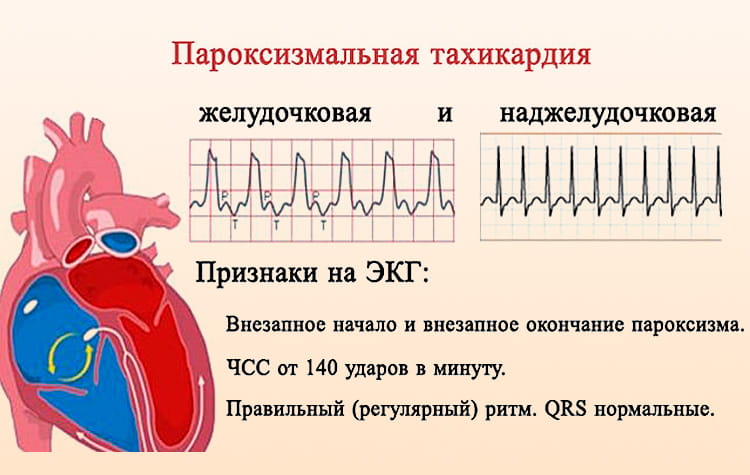
- гемодинамически значимая [с резким падением АД или потерей сознания] устойчивая [длящаяся более 30 секунд и обычно не прекращающаяся самостоятельно] желудочковая тахикардия,
- случаи потери сознания (обмороки) в прошлом,
- выявление на эхокардиографии (УЗИ сердца) фракции выброса левого желудочка (ФВ ЛЖ) менее 40% — доказанный независимый фактор общей, сердечно-сосудистой и аритмической смертности,
- перенесенный инфаркт миокарда,
- частая желудочковая экстрасистолия или эпизоды неустойчивой желудочковой тахикардии [которые длятся менее 30 секунд и прекращаются самостоятельно]. Представляют опасность, если не поддаются лечению антиаритмическими препаратами и если во время проведения ЭФИ (электрофизиологического исследования) трансформируются в устойчивую желудочковую тахикардию.
Перенесенная в прошлом внезапная остановка сердца (когда пациента удалось реанимировать) и/или гемодинамически значимая устойчивая желудочковая тахикардия дают риск смерти 30-50% в течение ближайших 12 месяцев.
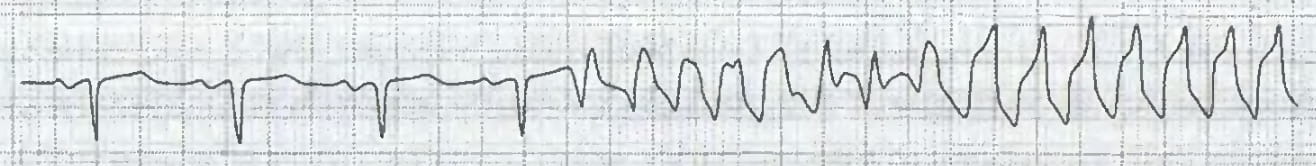
Перенесенный инфаркт миокарда дает риск внезапной сердечной смерти от желудочковой тахикардии и фибрилляции желудочков 5% в течение первого года и 9% в течение 2 лет. Строго говоря, это зона умеренного риска (5-15%), но исследователи все равно относят перенесенный инфаркт миокарда к основным факторам риска.
Обмороки (эпизоды потери сознания)
Обмороки (случаи потери сознания) по-научному называются синкопальные состояния. Фрамингемское исследование показало: риск смерти пациентов с кардиогенными обмороками (т.е. вызванными болезнями сердца) может достигать 33% в течение года, что намного выше, чем при некардиальных причинах (до 12%) или обмороках неясного происхождения (до 6%). Прогноз при обмороках рефлекторного происхождения (у молодых людей с нестабильной вегетативной нервной системой без структурных заболеваний сердца и без электрической нестабильности миокарда) считается благоприятным, однако в редких случаях не исключена связь со внезапной сердечной смертью.
Факторы высокого риска смерти пациентов с обмороками (согласно результатам исследования EGSYS-2):
- изменения на ЭКГ,
- одышка,
- гематокрит меньше 30% (объем эритроцитов по отношению к объему крови) при норме 40-48% у мужчин и 36-46% у женщин. Низкий гематокрит свидетельствует об анемии и необходимости перекачивать больший объем крови, а это увеличивает нагрузку на сердце;
- систолическое (верхнее) АД ниже 90 мм рт. ст.,
- наличие застойной сердечной недостаточности (отечность нижней части тела и/или легких).
Когда в отделение интенсивной терапии поступает пациент после обморока, то решающими для его выживания становятся следующие несколько дней. В исследовании STePS 4 из 5 смертей произошли в течение 48 часов после обморока.
Второстепенные факторы риска ВСС
Второстепенные факторы риска увеличивают риск внезапной смерти до 5-15% в течение ближайших 12 месяцев.
1. ГИПЕРТРОФИЯ ЛЕВОГО ЖЕЛУДОЧКА и АРТЕРИАЛЬНАЯ ГИПЕРТЕНЗИЯ тесно связаны.
Гипертрофия левого желудочка (ГЛЖ) — увеличение размеров и массы миокарда левого желудочка, вызванное его повышенной работой по перекачке крови. Гипертрофия левого желудочка чаще всего бывает при артериальной гипертензии, потому что увеличение АД (артериального давления) в аорте и артериях всегда увеличивает нагрузку на сердце, ведь сердцу приходится преодолевать дополнительное сопротивление. Чем дольше и выше уровень АД, тем выше риск развития гипертрофии левого желудочка. Это независимый фактор риска сердечно-сосудистых заболеваний.
Гипертрофию миокарда можно выявить на ЭКГ и на ЭхоКГ (эхокардиография = УЗИ сердца).
- ЭКГ делается всем без исключения. Наличие ЭКГ-признаков гипертрофии левого желудочка (увеличение высоты зубца R и патологические изменения зубца T) оказалось связано с 33%-ной и 21%-ной летальностью в течение 5 лет у мужчин и женщин соответственно.
- Эхокардиография выявляет гипертрофию миокарда раньше и точнее, чем ЭКГ. Согласно «Европейским рекомендации по профилактике сердечно-сосудистых заболеваний в клинической практике» (пересмотр 2016 года), нецелесообразно делать ЭхоКГ только ради выявления и измерения гипертрофии миокарда — получаемая польза для уточнения сердечно-сосудистого риска не оправдывает расходы.
- Наличие гипертрофии миокарда одновременно на ЭКГ и УЗИ еще больше увеличивает риск.
При гипертрофии левого желудочка нарушается правильное расположение и ориентация мышечных волокон. Развивается так называемое РЕМОДЕЛИРОВАНИЕ миокарда — его структурная перестройка. Гипертрофия и ремоделирование создают электрическую нестабильность в миокарде и условия для развития жизнеугрожающих аритмий и остановки сердца. Если у пациента нет склонности к аритмиям, то длительное существование гипертрофии левого желудочка в конечном итоге приведет к развитию ХСН (хронической сердечной недостаточности).
Высокое АД также постепенно разрушает артерии. Снижение АД с помощью лекарств снижает общий риск и риск внезапной сердечной смерти.
2. НАРУШЕНИЕ ОБМЕНА ЛИПИДОВ. Особенно холестерина.
Высокий уровень холестерина тесно связан с развитием ИБС (ишемической болезни сердца) и инфаркта миокарда, что пропорционально увеличивает риск внезапной смерти.
У здорового человека уровень общего холестерина не должен превышать 5 ммоль/л, у кардиологического больного — 4.5 ммоль/л. Однако существует более важный параметр: индекс (коэффициент) атерогенности, который должен быть меньше 3 (в идеале от 2 до 2.5). Для его подсчета нужно от уровня общего холестерина отнять уровень холестерина ЛПВП («хорошего» холестерина) и полученный результат разделить на уровень холестерина ЛПВП. Например: если общий холестерин 5 ммоль/л, а холестерин ЛПВП 0.8 ммоль/л, тогда индекс атерогенности равен (5 − 0.8)/0.8 = 4.2/0.8 = 5.25 (это очень высокий индекс атерогенности на фоне приемлемого общего уровня холестерина).
Снижение повышенного уровня холестерина с помощью статинов, регулярное потребление жирной морской рыбы может уменьшать относительный риск внезапной сердечной смерти на 30-40%.
О жирах и липидах я написал обзорную статью, советую познакомиться: природные жиры и омега-3 жирные кислоты для здорового сердца.
3. ГИПОДИНАМИЯ (малоподвижность).
Отсутствие регулярных физических нагрузок является причиной развития болезней сердца даже у тех людей, которые не курят, не злоупотребляют алкоголем и поддерживают нормальное АД.
Обратите внимание, что для здоровья нужны именно умеренные физические нагрузки. Вредят как слишком интенсивные нагрузки (с опасно высокой ЧСС), так и полное отсутствие тренировок. Исследования показали, что большинство внезапно умерших во время физической нагрузки ранее регулярно не тренировалось. Их сердце не смогло перенести эмоциональную или физическую нагрузку, которая превысила обычную повседневную.
Без тренировок сердечная мышца слабеет, ее функциональные резервы снижаются. При вынужденной повышенной нагрузке сердце может не выдержать (например, заболевания легких с увеличением частоты дыхания или просто значительное повышение температуры тела).
Больным артериальной гипертензией ВОЗ рекомендует 30 минут циклических упражнений (аэробики) 5-7 раз в неделю. Для здорового человека, по отдельным исследованиям, достаточно всего 7 минут бега в день, чтобы снизить вдвое риск смерти от сердечно-сосудистых заболеваний.
Подробнее на эту тему в статье Мои правила бега (теория и личный опыт).
4. КУРЕНИЕ.
Курение является мощным долгосрочным фактором риска ИБС и внезапной сердечной смерти. Оно увеличивает вязкость крови, повреждает эндотелий (внутреннюю оболочку) кровеносных сосудов, суживает артерии и повышает артериальное давление, нарушает липидный обмен и усиливает процессы атеросклероза. Курение сильно повышает риск инфаркта миокарда, а инфаркт миокарда сильно повышает риск внезапной сердечной смерти.
При отказе от курения позитивные изменения в организме начинаются сразу же, но до уровня некурящего общий риск смерти снижается лишь через несколько лет. Процессы атеросклероза по большей части необратимы, так что откладывать отказ от курения «на потом» не надо — можно просто не дожить. Не менее вредно пассивное курение. А электронные сигареты лишь незначительно лучше обычных. Не приносит никакой пользы и вдыхание дыма двигателей внутреннего сгорания или печного отопления.
5. ИЗБЫТОК АЛКОГОЛЯ.
Избыточное потребление однозначно вредит сердцу. Раньше считалось, что небольшое потребление алкоголя (сухого красного вина) может оказывать защитный эффект на сердце, однако сейчас это вставят под сомнение. Предполагается, что лучше всего вообще не употреблять алкоголь, а предыдущие статистические искажения вызваны включением в группу непьющих тех, кто «завязал» с пьянством, и тех, кто не употребляет алкоголь из-за тяжелых болезней.
У половины хронических алкоголиков развивается алкогольная кардиомиопатия, которая выглядит как дилатационная кардиомиопатия (расширение камер и истончение стенок сердца). Пациента беспокоят повышенная утомляемость, слабость, боли в области сердца (длительные колющие или ноющие боли за грудиной или в области сердца, которые никуда не отдают и не снимаются нитроглицерином), сердцебиение и перебои в работе сердца (возможны приступы мерцательной аритмии). Развивается хроническая сердечная недостаточность с одышкой и отеками.

ВОЗ считает, что алкоголь вреден в любых дозах, даже небольших. Но существуют допустимые дозы потребления алкоголя, которые относительно безопасны. Они считаются в дринках. 1 дринк — это 10 г чистого алкоголя.
Допустимо:
- для мужчин до 16 дринков в неделю,
- для женщин до 14 дринков в неделю.
При этом нельзя выпивать больше 3 дринков в день и нужно иметь минимум 3 трезвых дня в неделю.
6. ИЗБЫТОЧНЫЙ ВЕС.
Об избыточном весе и ожирении сигнализирует показатель ИМТ (индекс массы тела) от 25 и выше (в норме ИМТ от 19 до 25). ИМТ рассчитывается как масса тела в килограммах, деленная на рост в метрах и еще раз деленная на рост в метрах. Например, при росте 170 см и массе 80 кг ИМТ равен (80 / 1,7) / 1,7 = 27,7.
7. САХАРНЫЙ ДИАБЕТ.
Высокий уровень сахара медленно и неотвратимо разрушает сосуды и сердце. Наличие сахарного диабета увеличивает риск инфаркта в 2 раза, а поражение нервной ткани увеличивает частоту безболевых форм инфаркта. Поражение сердечно-сосудистой системы является главной причиной смерти при сахарном диабете 2 типа.
По теме: осложнения сахарного диабета на нервную и сердечно-сосудистую систему.
8. МУЖСКОЙ ПОЛ.
У мужчин риск ВСС в 4-7 раз выше, чем у женщин. У женщин этот риск увеличивается после менопаузы (климакса), что связано с ослаблением защитного действия эстрогенов (женских половых гормонов) и прогрессированием атеросклероза артерий сердца. Риск внезапной смерти повышается при приеме оральных контрацептивов, поскольку они усиливают вязкость крови и риск тромбозов, в том числе в артериях сердца.
9. НАСЛЕДСТВЕННОСТЬ.
От генетической предрасположенности зависят не только тяжелые нарушения липидного обмена (и следующая по пятам ИБС), но и появление большинства болезней сердца с поражением миокарда, клапанного аппарата и др., которые относительно легко диагностировать с помощью ЭКГ, эхокардиографии (УЗИ сердца) и других известных обследований.
Также наследуются дополнительные аномальные пучки проведения импульсов от предсердий к желудочкам (пучки Кента, Джеймса и др.).
Существуют редкие генетические болезни, значительно увеличивающие риск внезапной сердечной смерти, которые нельзя определить на эхокардиографии, ЭКГ и даже по биопсии миокарда, потому что все стандартные методы не выявляют никаких видимых отклонений. Только внимательный врач, анализируя случаи внезапной остановки сердца в молодом возрасте в роду пациента, может заподозрить первичные каналопатии и отправить выжившего на исследование ДНК с целью найти патологический ген.
- ПЕРВИЧНЫЕ ЭЛЕКТРИЧЕСКИЕ БОЛЕЗНИ СЕРДЦА = ПЕРВИЧНЫЕ КАНАЛОПАТИИ вызваны генетическими нарушениями строения или количества различных типов ионных каналов в миокарде или в проводящей системе сердца, что приводит к неравномерности протекания электрических процессов в сердце и тем самым создает электрическую нестабильность миокарда и условия для патологического возникновения и проведения импульсов.
10. ИЗБЫТОК ПОВАРЕННОЙ СОЛИ В ПИТАНИИ. Рекомендуется потреблять не более 5 г соли в день и никогда не досаливать пищу, потому что многие продукты и так содержат большое количество соли (скрытая соль).
Я написал подробную статью с расчетом цифр, на сколько можно снизить повышенное АД без лекарств только за счет исправления управляемых факторов риска. Научные расчеты показывают, что при исправлении самых запущенных случаев снижение систолического АД может достигать 40 мм рт. ст.
Обратите внимание: общие факторы риска внезапной сердечной смерти СОВПАДАЮТ с общими факторами риска сердечно-сосудистых заболеваний.

Факторы риска на уровне сердца
Сюда относятся не только болезни сердца, но и нарушение автономной (вегетативной) нервной регуляции работы сердца.
Главная причина внезапной сердечной смерти (суммарно до 80%) — ИБС. Любое заболевание сердца, способное привести к смерти пациента, в той или иной степени увеличивает риск внезапной смерти. Это происходит двумя способами:
- При некрозе (отмирании) нескольких мышечных клеток миокарда (например, при инфаркте или сильном ушибе сердца) окружающие выжившие клетки тоже страдают, в них замедляются физиологические электрические процессы деполяризации-реполяризации (возбуждения-восстановления). В результате появляется электрическая неоднородность миокарда. Соседние участки сердечной мышцы могут оказаться в разных фазах возбуждения и восстановления, что при определенных условиях вызовет неконтролируемое распространение электрического импульса по миокарду и появление жизнеугрожающей аритмии. Это частый механизм внезапной смерти на уроках физкультуры, если ребенок до этого перенес травму грудной клетки, и клетки миокарда еще полностью не восстановились.
- Хронические заболевания сердца сопровождаются гибелью отдельных клеток миокарда, компенсаторной гипертрофией (увеличением) оставшихся и замещением погибших клеток соединительной тканью. Участки соединительной ткани резко отличаются по функции от мышечных клеток и не проводят электрическое возбуждение. В результате распространение импульсов в миокарде нарушается, возникают труднодоступные участки, узкие проходы и обходные пути. Это создает риск круговой циркуляции возбуждения по механизму re-entry (повторного входа). Механизм повторного входа поддерживает желудочковую тахикардию и фибрилляцию желудочков.
Достоверно установлены следующие факторы риска внезапной остановки сердца.
Факторы риска среди форм ИБС:
- перенесенный инфаркт миокарда,
- перенесенная внезапная остановка кровообращения (разумеется, если пациента удалось реанимировать),
- хроническая сердечная недостаточность (фракция выброса левого желудочка ниже 35%). Если фракция выброса снижается до уровня 30-40%, то риск внезапной смерти вырастает в 4 раза.
Факторы риска среди аритмий:
- эпизоды желудочковой тахикардии (внезапно начинающийся и так же внезапно заканчивающийся приступ учащения сердечных сокращений, когда возбуждение возникает и самостоятельно циркулирует внутри желудочках);
- фибрилляция предсердий (мерцательная аритмия), я подробно писал, почему предсердные аритмии увеличивают риск внезапной смерти;
- частые желудочковые экстрасистолы, т.е. внеочередные сокращения сердца, при которых возбуждение возникает в любом из желудочков (особенно при физической нагрузке или при наличии ИБС). Например, наличие более 10 желудочковых экстрасистол в час повышает риск внезапной сердечной смерти в 4 раза. Об экстрасистолах и экстрасистолии я писал ранее.
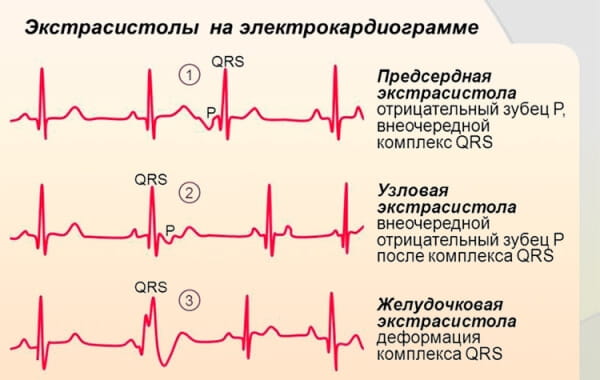
Факторы риска, связанные с ухудшением состояния автономной нервной системы (она начинает медленнее и слабее реагировать на изменения внутренних процессов в организме):
- снижение вариабельности сердечного ритма (увеличение риска внезапной смерти в 3,2 раза),
- отклонения в турбулентности сердечного ритма,
- снижение барорефлекторной чувствительности (увеличение риска в 2,8 раза).
Факторы риска на клеток и тканей
Они выявляются с помощью различных инструментальных и лабораторных методов обследования, о которых мы поговорим позже.
Пожалуй, самым точным из них является ЭФИ (электрофизиологическое исследование). Врач в безопасных лабораторных условиях с помощью подведенных к сердцу электродов провоцирует у пациента различные виды аритмий. Это позволяет понять, в каких случаях они возникают, легко ли купируются и насколько велик риск в повседневной жизни.
Далее: как удлинение и укорочение интервала QT на ЭКГ связано с внезапной смертью.
 molodnews.ru
molodnews.ru